Simulateur d'ostéodystrophie
Résultats de la simulation
Si vous avez déjà entendu parler d'ostéodystrophie une altération du métabolisme osseux liée à un déséquilibre hormonal ou nutritionnel, vous vous êtes sûrement demandé comment ça se traduit concrètement sur vos os. La réponse se trouve dans la façon dont le système squelettique l’ensemble des os, des articulations et du tissu conjonctif qui soutient le corps réagit à ces perturbations. Dans cet article, on décortique les mécanismes, les formes les plus fréquentes et ce que cela signifie pour votre santé quotidienne.
Qu’est‑ce que l’ostéodystrophie?
L’ostéodystrophie recouvre un groupe de maladies où la minéralisation osseuse est compromise. Contrairement à l’ostéoporose, qui implique surtout une perte de densité, l’ostéodystrophie touche la qualité même du tissu osseux. Elle se manifeste souvent chez les patients atteints de maladies rénales chroniques ou d’une hyperparathyroïdie secondaire.
Comment l’ostéodystrophie perturbe le métabolisme osseux?
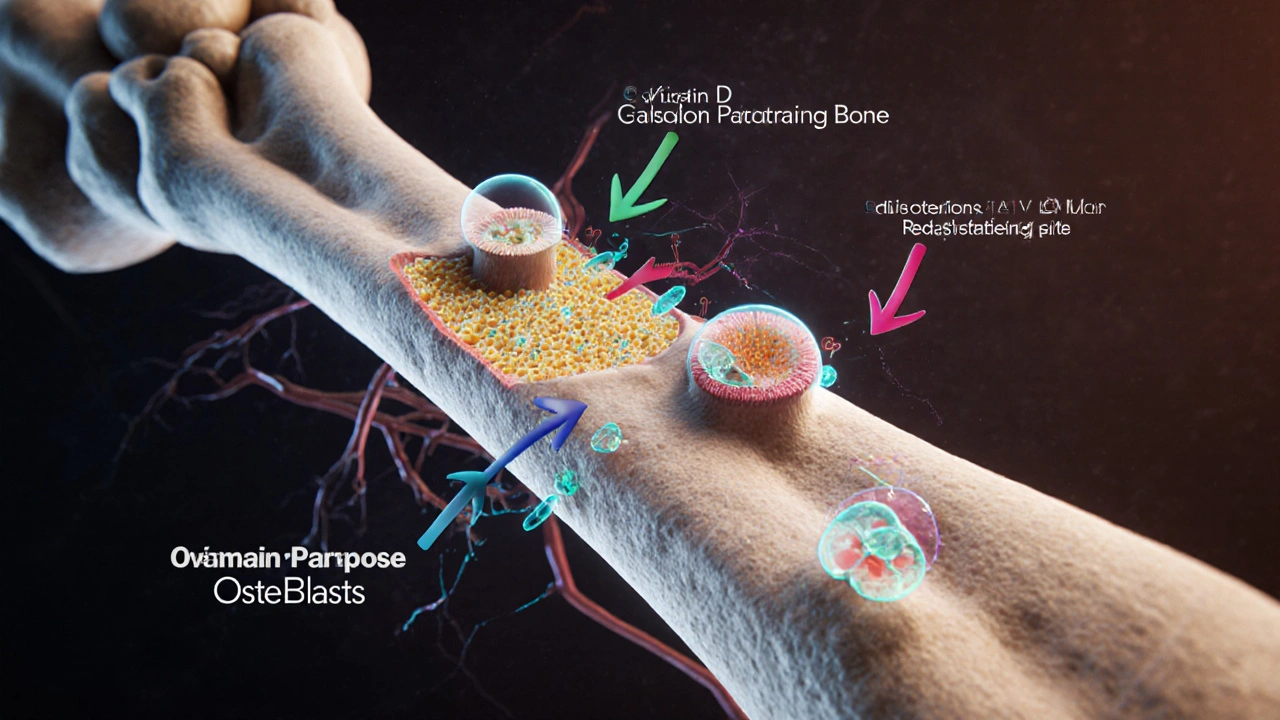
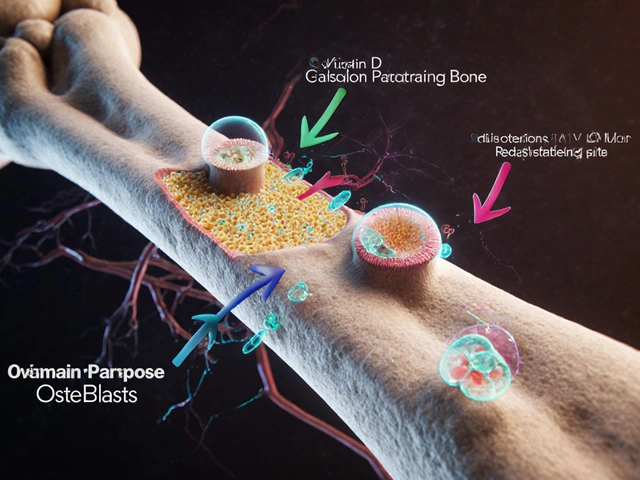
Le squelette dépend d’un équilibre fin entre deux types cellulaires: les ostéoblastes cellules responsables de la formation du tissu osseux et les ostéoclastes cellules qui résorbent le tissu osseux. En situation d’ostéodystrophie, cet équilibre est rompu: les ostéoclastes gagnent du terrain, ou les ostéoblastes sont incapables de déposer une matrice minéralisée correctement.
Les acteurs majeurs du déséquilibre
Trois facteurs clés régulent ce processus:
- Vitamine D hormone liposoluble qui facilite l’absorption du calcium intestinal. Une carence diminue la disponibilité du calcium pour les os.
- La parathyroïde glande qui sécrète la parathormone (PTH) pour réguler le calcium sanguin. En cas d’hyperactivité, la PTH stimule excessivement les ostéoclastes.
- Le calcium sanguin ion essentiel à la minéralisation osseuse. Un taux bas déclenche la sécrétion de PTH, créant un cercle vicieux.
Le phosphate autre minéral impliqué dans la formation osseuse joue aussi un rôle, surtout chez les patients rénaux où son excrétion est altérée.
Formes courantes d’ostéodystrophie
Deux types dominent les consultations :
| Caractéristique | Ostéodystrophie rénale | Hyperparathyroïdie secondaire |
|---|---|---|
| Cause principale | Insuffisance rénale chronique | Surcharge de PTH due à hypocalcémie |
| Déficit en vitamine D | Oui, conversion réduite du précurseur | Souvent présent, mais moins prononcé |
| Phosphate | Hyperphosphatémie (accumulation) | Variable, peut être élevé |
| Signes cliniques | Douleurs osseuses, fractures, rachitisme | Fractures, déformations, douleurs musculaires |
| Traitement de base | Supplémentation en vitamine D active, liaison du phosphate | Calcimimétiques, contrôle de la PTH |
Conséquences sur le système squelettique
Les troubles de minéralisation se traduisent par plusieurs manifestations visibles:
- Déminéralisation diffuse: diminution de la densité minérale osseuse (DMO) détectable à la scintigraphie ou à la densitométrie.
- Fractures pathologiques, souvent au niveau du fémur, du poignet ou de la colonne vertébrale.
- Déformations: courbure des os longs, rachitisme chez les enfants.
- Douleurs osseuses chroniques, aggravées par la mobilisation.
Chez les patients atteints de maladie rénale chronique une altération progressive de la fonction rénale pouvant entraîner des désordres minéraux, le risque de fracture augmente de 2 à 3 fois par rapport à la population générale.
Diagnostic et suivi
Un diagnostic fiable repose sur une combinaison d’examens:
- Analyse sanguine: calcium, phosphate, PTH, 25‑OH‑vitamine D.
- Densitométrie osseuse (DXA) pour mesurer la DMO et détecter les zones de perte.
- Radiographies ciblées si douleur locale ou suspicion de fracture.
- Bilan rénal complet chez les patients à risque (créatinine, clairance de la créatinine).
Le suivi doit être régulier: chaque 6 à 12mois selon la sévérité, afin de détecter rapidement toute dégradation.
Gestion et prévention
Il n’existe pas de cure miracle, mais plusieurs leviers permettent de maîtriser la maladie:
- Supplémentation en vitamine D active (calcifediol ou calcitriol) pour augmenter l’absorption du calcium.
- Contrôle du taux de phosphate minéral souvent élevé chez les insuffisances rénales à l’aide de résines phosphatées.
- Utilisation de calcimimétiques (ex. cinacalcet) pour réduire la sécrétion de PTH.
- Apport en calcium via l’alimentation (produits laitiers, légumes verts) ou via des suppléments.
- Exercice physique adapté: musculation légère, marche quotidienne, pour stimuler la formation osseuse.
- Traitement de la pathologie sous‑jacente (dialyse optimisée, contrôle glycémique).
Une approche multidisciplinaire (néphrologue, rhumatologue, diététicien) maximise les chances de stabiliser la densité osseuse.
Points clés
- L’ostéodystrophie perturbe la minéralisation osseuse, souvent chez les patients rénaux ou hyperparathyroïdiens.
- Le déséquilibre entre ostéoblastes et ostéoclastes conduit à une déminéralisation, des fractures et des douleurs.
- Vitamine D, parathyroïde et calcium sanguin sont les piliers du métabolisme osseux à surveiller.
- Le diagnostic repose sur des analyses sanguines, une densitométrie et un suivi rénal.
- La prise en charge combine supplémentation, contrôle du phosphate, médicaments ciblant la PTH et activité physique.
FAQ - Questions fréquentes
Quelles sont les premières manifestations de l’ostéodystrophie?
Les patients remarquent souvent des douleurs osseuses diffuses, une fatigue accrue et, parfois, des fractures bénignes après un léger traumatisme.
Comment différencier ostéodystrophie rénale et ostéoporose?
L’ostéodystrophie s’accompagne de désordres du calcium‑phosphate, d’une PTH élevée et d’une carence en vitamine D, alors que l’ostéoporose se caractérise surtout par une perte de densité sans ces perturbations biochimiques.
Quel rôle joue la vitamine D dans la prévention de l’ostéodystrophie?
Elle favorise l’absorption intestinale du calcium. Une supplémentation adéquate limite le stimulus de la PTH et aide à reconstituer la densité osseuse.
Dois‑je faire de l’exercice si j’ai une ostéodystrophie?
Oui, mais sous supervision. Des activités à faible impact - marche, yoga, natation - renforcent les muscles et stimulent les ostéoblastes sans surcharger les os fragiles.
Quel suivi médical est recommandé?
Un bilan sanguin tous les 6mois, une densitométrie osseuse annuelle, et une consultation néphrologique régulière si la cause est rénale.






Commentaires (17)
Philippe Mesritz
octobre 10, 2025 AT 12:00Il est évident que l’article simplifie à outrance le phénomène comme si l’ostéodystrophie se résumait à un simple déséquilibre biochimique. Pourtant la réalité est bien plus nuancée, impliquant des interactions cellulaires que le texte néglige. On ne peut ignorer le rôle des facteurs génétiques qui façonnent la réponse osseuse. En fin de compte la présentation reste superficielle et manque de rigueur académique.
lou the warrior
octobre 16, 2025 AT 06:53C’est trop la misère j’en peux plus!
Patrice Mwepu
octobre 22, 2025 AT 01:47La scène décrite évoque une véritable tragédie osseuse où chaque minéral devient un protagoniste défaillant, le lecteur est emporté dans un tourbillon de désespoir. Les ostéoblastes, impuissants, semblent pleurer sous le fardeau de la PTH hyperactive, tandis que les ostéoclastes s’élancent comme des assassins implacables. Le tableau final est saisissant et, malgré tout, une lueur d’espoir persiste 😊
Delphine Jarry
octobre 27, 2025 AT 19:40Bravo pour cette synthèse claire, on sent la passion derrière chaque paragraphe, continuez à éclairer ces sujets complexes avec tant de chaleur.
raphael ribolzi
novembre 2, 2025 AT 14:33L’ostéodystrophie nécessite une prise en charge multidisciplinaire; il faut d’abord corriger la carence en vitamine D puis ajuster le phosphore via des résines. Un suivi de la densité minérale tous les six mois permet de détecter toute dégradation précoce. La collaboration entre néphrologue et rhumatologue optimise les résultats cliniques.
Marie Langelier
novembre 8, 2025 AT 09:27Franchement, c’est du déjà‑vu, on aurait pu le résumer en deux lignes 🙄
Christiane Mbazoa
novembre 14, 2025 AT 04:20Je croi qu'ils veulent nous cacher le vrai lien entre les vaccins et la metleralisation des os, mais ils le disent jamais direct. C’est un plan de big pharma pour nous garder dependants aux suplements.
Éric B. LAUWERS
novembre 19, 2025 AT 23:13En considérant les spécificités génétiques de la population française, il est primordial d’adopter des protocoles thérapeutiques adaptés au phénotype local, plutôt que d’appliquer des schémas standardisés étrangers.
julien guiard - Julien GUIARD
novembre 25, 2025 AT 18:07L’essence même de l’ostéodystrophie révèle la lutte éternelle entre le chaos métabolique et l’ordre structural, une dialectique qui reflète la condition humaine. Si les cellules osseuses ne parviennent pas à réconcilier leurs fonctions opposées, le corps sombre dans la dissonance et la douleur. Ainsi, chaque fracture devient un symbole de la fragmentation de notre existence.
Céline Amato
décembre 1, 2025 AT 13:00Il est incompréhensible que l’article omet le terme « hyperparathyroïdie », alors même qu’il s’agit d’un élément clé de la pathologie. De plus, le mot « déminéralisation » est mal orthographié à plusieurs reprises, ce qui nuit à la crédibilité du texte.
Anissa Bevens
décembre 7, 2025 AT 07:53Pour optimiser la prise en charge, intégrez le monitoring du calcium sérique au protocole de suivi clinique, associez le tout à une supplémentation en calcifediol, et ajustez la dialyse pour maîtriser l’hyperphosphatémie.
Jacques Botha
décembre 13, 2025 AT 02:47On voit bien que les laboratoires contrôlent la narration médicale, en minimisant les risques réels pour favoriser la vente de produits de supplémentation.
Franck Dupas
décembre 18, 2025 AT 21:40En parcourant les méandres de l’histoire médicale, on constate que l’ostéodystrophie n’est pas une simple curiosité clinique, mais le reflet d’un déséquilibre systémique qui a des répercussions profondes sur la société. La première prise de conscience remonte aux premiers travaux de la néphrologie où l’on a observé que les patients en insuffisance rénale développaient des lésions osseuses inexpliquées. Cette découverte a ouvert la voie à une compréhension plus fine des interactions entre les reins et le métabolisme calcique. Au fil des décennies, les chercheurs ont mis en évidence le rôle central de la parathormone, qui agit comme un chef d’orchestre, dictant le destin des ostéoblastes et des ostéoclastes. Les études récentes ont démontré que la surproduction de cette hormone entraîne une résorption osseuse accélérée, menant à des fractures pathologiques. Parallèlement, la vitamine D, sous ses différentes formes, apparaît comme le soutien indispensable qui permet au calcium d’être correctement incorporé dans la matrice osseuse. Les patients déficients en cette vitamine montrent une sensibilité accrue aux effets délétères de la PTH. Les innovations thérapeutiques, telles que les calcimimétiques, ont révolutionné la prise en charge en offrant une modulation de la sécrétion de PTH. Toutefois, ces traitements ne sont pas sans limites et nécessitent une surveillance rigoureuse pour éviter les déséquilibres iatrogènes. Le suivi radiologique, via la densitométrie, constitue un outil précieux pour évaluer l’efficacité des interventions. De plus, l’alimentation joue un rôle non négligeable, la consommation équilibrée de produits laitiers et de légumes verts favorise la disponibilité du calcium. Les praticiens doivent également encourager l’activité physique adaptée, qui stimule la formation osseuse de façon naturelle. En somme, la prise en charge de l’ostéodystrophie requiert une approche holistique, intégrant la pharmacologie, la nutrition, l’exercice, et le suivi imaging. Ce panorama complexe souligne l’importance d’une collaboration interdisciplinaire pour optimiser les résultats cliniques. Enfin, la recherche continue d’explorer de nouveaux antagonistes de la PTH pour offrir des alternatives plus sûres 😊
sébastien jean
décembre 24, 2025 AT 16:33Il faut écrire « hyperparathyroïdie » sans le « s » final ; votre texte comporte une faute flagrante.
Anne Andersen
décembre 30, 2025 AT 11:27Le phénomène de l’ostéodystrophie s’inscrit dans une dialectique entre le corps et son environnement biochimique, où chaque dérèglement métabolique reflète une altération de l’équilibre ontologique de l’individu. En analysant les mécanismes sous‑jacents, il apparaît que la dérégulation du calcium et du phosphate constitue une manifestation de la tension entre la nature et la culture médicale. Cette perspective invite à repenser les stratégies thérapeutiques en les inscrivant dans une logique de réconciliation des forces physiologiques. Ainsi, la supplémentation en vitamine D ne doit pas être perçue comme un simple correctif, mais comme une restauration de l’harmonie fondamentale. En définitive, la compréhension holistique de cette pathologie ouvre la voie à une médecine plus intégrée et respectueuse de la complexité humaine.
Kerstin Marie
janvier 5, 2026 AT 06:20Je partage votre vision tout en me demandant si l’on pourrait approfondir l’impact des facteurs socio‑économiques sur la prévalence de l’ostéodystrophie, afin d’enrichir la discussion.
Dominique Faillard
janvier 11, 2026 AT 01:13Franchement, je trouve que tout ce blabla sur les vitamines, c’est du marketing de plus, on n’a besoin que d’une bonne alimentation.